 نارسایی قلبی (CHF) بیماری است که میلیونها نفر در سراسر جهان به آن مبتلا هستند. این عارضه زمانی رخ میدهد که قلب نتواند خون را بهطور موثر و کاملا به بیرون پمپاژ کند. پمپاژنشدن کامل خون، علائم و مشکلات زیادی را ایجاد میکند که میتواند بر زندگی روزمره تاثیر بگذارد. این مطلب جنبه آموزشی و اطلاع رسانی دارد، در صورت مشکل به دکتر قلب و عروق مراجعه کنید. در صورت درماننشدن، نارسایی قلبی میتواند سبب مرگ شود. در این مقاله، مفهوم نارسایی قلبی، تشخیص، علائم و روشهای درمانی آن را بررسی میکنیم.
نارسایی قلبی (CHF) بیماری است که میلیونها نفر در سراسر جهان به آن مبتلا هستند. این عارضه زمانی رخ میدهد که قلب نتواند خون را بهطور موثر و کاملا به بیرون پمپاژ کند. پمپاژنشدن کامل خون، علائم و مشکلات زیادی را ایجاد میکند که میتواند بر زندگی روزمره تاثیر بگذارد. این مطلب جنبه آموزشی و اطلاع رسانی دارد، در صورت مشکل به دکتر قلب و عروق مراجعه کنید. در صورت درماننشدن، نارسایی قلبی میتواند سبب مرگ شود. در این مقاله، مفهوم نارسایی قلبی، تشخیص، علائم و روشهای درمانی آن را بررسی میکنیم.
نارسایی قلب چیست؟
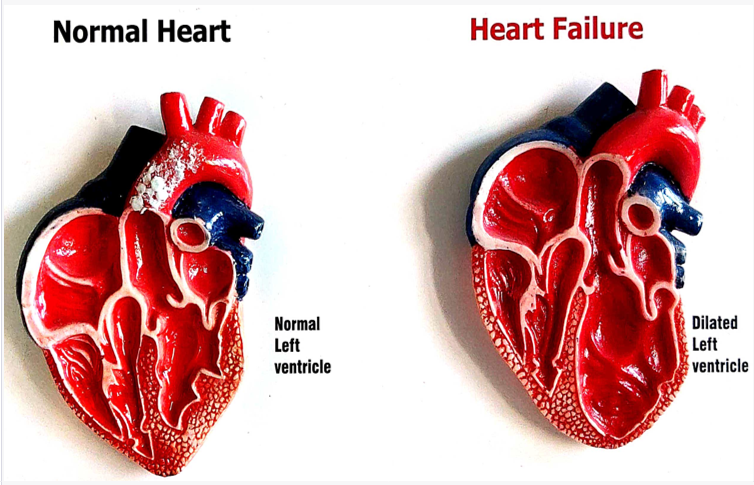
همانطور که در مقدمه به آن اشاره شد، نارسایی قلبی بیماری است که در آن قلب قادر به پمپاژ موثر خون نیست. کافی نبودن خون خارجشده از قلب سبب میشود که اکسیژن و غذای کافی به بافتها و اندامهای مختلف بدن نرسد. قلب یک اندام عضلانی است که مانند یک پمپ عمل میکند و هنگامی که ضعیف میشود، نمیتواند عملیات پمپاژ خود را درست انجام دهد و خون کافی را با شدتی بیرون دهد که به همه قسمتها برسد. نارسایی قلبی زمانی ایجاد میشود که ماهیچه قلب در اثر بیماریهایی مانند مشکلات عروق کرونر، فشار خون بالا یا آسیب ناشی از حمله قلبی، ضعیف شود. وقتی که قلب ضعیف میشود، برای پمپاژ موثر و کافی تلاش بیشتری میکند و بنابراین، بیشتر خسته میشود. از طرف دیگر، برای جبران، بدن مکانیسمهای خاص دیگری را فعال میکند. برای مثال هورمونهایی را ترشح میکند که میتوانند ضربان قلب را سریعتر کرده و مایعات را در بدن زیاد کنند. درست است که این مکانیزمها در کوتاهمدت موثر هستند، اما در طول زمان سبب مشکل میشوند. بهعنوان مثال، افزایش احتباس مایعات در بدن میتواند منجر به جمعشدن آب در ریهها و سایر قسمتهای بدن شود و علائمی مانند تنگی نفس و تورم ایجاد کند. علاوه.بر این قلب هم ممکن است بزرگ شود یا شکل آن تغییر کند؛ زیرا برای پمپاژ خون، بسیار تلاش میکند و این مقدار تلاش با ساختار آن سازگار نیست.
انواع نارسایی قلب
نارسایی قلبی را بهشیوههای مختلفی تقسیمبندی میکنند. یکی از انواع تقسیمبندی، نارسایی سیستولیک قلب (Systolic Heart Failure) و نارسایی قلبی دیاستولیک (Diastolic Heart Failure) است. این طبقهبندی براساس مرحلهای از چرخه عملکرد قلبی است که در آن عملکرد پمپاژ قلب دچار مشکل میشود. بیایید این دو نوع نارسایی را با هم بررسی کنیم.
نارسایی سیستولیک قلب
در نارسایی سیستولیک قلب، توانایی قلب برای انقباض و پمپاژ موثر خون دچار مشکل میشود. در این مشکل، بطن چپ (یعنی قسمت پایینی و چپ قلب) که محفظه اصلی پمپاژ قلب محسوب میگردد، ضعیف شده و در نتیجه نمیتواند با هر انقباض، مقدار کافی خون را بیرون بفرستد و به قسمتهای مختلف بدن برساند. دلیل نارسایی سیستولیک قلب مشکلاتی است که به خود عضله آسیب وارد میکند، مانند بیماری عروق کرونر قلب، حملات قلبی یا کاردیومیوپاتی متسع (dilated cardiomyopathy.).
2 نارسایی قلبی دیاستولیک
نارسایی دیاستولیک قلب زمانی رخ میدهد که عضله قلب سفت میشود و بطن چپ که در قسمت قبلی درباره آن صحبت کردیم، نمیتواند در مرحله استراحت چرخه قلبی (دیاستول) به اندازه کافی با خون پر شود. وقتی قلب بهاندازه کافی با خون پر نمیشود، پس خون کافی برای پمپاژ در اختیار ندارد و خونرسانی، مجددا کاهش مییابد. علت این مشکل، بیماریهایی مانند فشار خون بالا، کاردیومیوپاتی هیپرتروفیک (hypertrophic cardiomyopathy)، یا کاردیومیوپاتی محدودکننده (restrictive cardiomyo) است که همگی سبب میشوند که قلب از خون پر نشود. توجه به این نکته ضروری است که نارسایی قلبی یک بیماری پیچیده است و در بسیاری از موارد، بیماران، ترکیبی از نارسایی سیستولیک و دیاستولیک را دارند. علاوهبر این، نارسایی قلبی را میتوان بر اساس قسمتی از قلب که دچار آسیب شده است به دو دسته زیر تقسیم کرد.
نارسایی قلبی سمت چپ
در این حالت، سمت چپ قلب که خون را به همه قسمتهای بدن غیر از ریه میرساند، قادر به پمپاژ موثر خون نیست. بنابراین، خون در قسمت چپ جمع میشود و جای کافی برای خونی که از ریهها وارد قلب میشوند وجود ندارد. در این شرایط، خون دوباره به ریهها برمیگردد و سبب میشود ریهها به اصطلاح «آب بیاورند»
نارسایی قلبی سمت راست
در این مشکل سمت راست قلب، که وظیفه آن رساندن خون به ریهها است، نمیتواند خون را بهطور کافی و موثر به ریهها پمپاژ کند. در نتیجه خون در سمت راست قلب جمع میشود. از آنجا که خونی که از سراسر بدن به قلب برمیگردد، بهسمت راست وارد میشود، تجمع خون اضافی که نتوانسته است به قلب راه یابد، سبب میشود که جا برای خونی که وارد این قسمت میشود تنگ گردد. در نتیجه خون به داخل رگها پس زده و وارد بافتها میشود. در این شرایط مایعات در قسمتهای مختلف بدن مخصوصا شکم و پاها تجمع پیدا میکند. دلیل تجمع مایعات هم این است که مایعات موجود در رگهای خونی که پر از خون هستند، به تدریج از دیواره رگها خارج شده و در بافتها جمع میشوند. علاوهبر تقسیمبندیهای بالا، نارسایی قلبی را بسته به مدت زمان و چگونگی شروع علائم، میتوان دو دسته حاد و مزمن هم تقسیم کرد. در نوع حاد، علائم به یکباره شروع میشود، اما در نوع مزمن، علائم بهآهستگی شروع میشود و بهتدریج پیش میرود.
علائم نارسایی قلبی
علائم و نشانههای نارسایی قلبی میتوانند بسیار متعدد باشند. اما نشانههای معمول بهشرح زیر هستند:
- تنگی نفس
- ارتوپنه (تنگی نفس در حالت دراز کشیده)
- تنگی نفس شبانه
- کاهش تحمل ورزش، بیحالی، خستگی
- سرفههای شبانه
- خسخس سینه
- تورم مچ پا
- بیاشتهایی
- کاشکسی و تحلیل عضلانی
- ضربان سریع قلب
- افزایش فشار ورید ژوگولار
- تهوع یا خسخس سینه
- ادم (تورم پاها، دستها و… در اثر تجمع مایعات)
- هپاتومگالی (بزرگشدن کبد)
- آسیت (تجمع مایع در شکم)
ما در اینجا، علت برخی از علائمی که در قسمت بالا نام بردیم را توضیح میدهیم. تنگی نفس بهدنبال فعالیت، یک علامت تکرارشونده و واضح در نارسایی قلبی است، این علامت در همه افراد رایج است، اما در بیمارانی که مشکلات ریوی دارند بیشتر است. بنابراین، علامت تنگی نفس برای تشخیص این عارضه بسیار مهم است، اما پزشک علامتهای دیگری را نیز بررسی میکند. «ارتوپنه» یک علامت خاصتر است؛ یک اصطلاح پزشکی برای توصیف تنگی نفسی که هنگام دراز کشیدن رخ میدهد. افرادی که علامت ارتوپنه را دارند، اغلب مجبورند خود را روی بالش بیندازند یا صاف بنشینند تا راحتتر نفس بکشند. تنگی نفس شبانه حملهای، یک علامت دیگر است که بهصورت تنگی نفس ناگهانی موقع خواب رخ میدهد. علت آن هم افزایش فشار پرشدن بطن چپ (به دلیل توزیع مجدد مایع شبانه و افزایش بازجذب کلیوی) است. درد قفسه سینه شبانه، نیز ممکن است علامت نارسایی قلبی باشد . خستگی و بیحالی در نارسایی مزمن قلبی تا حدی به مشکلات عضله اسکلتی که به دلیل آزادسازی زودرس لاکتات، اختلال در جریان خون عضلانی مربوط میشود. بهعبارت دیگر، وقتی خون به عضلات نمیرسد، مواد مضری از جمله لاکتات که در اثر فعالیت در عضله جمع میشوند، نمیتوانند از آن خارج شوند. در این شرایط فرد احساس خستگی میکند. نرسیدن خون کافی به عضله هم این مشکل را تشدید میکند. کاهش جریان خون مغزی هم ممکن است گاهی به خوابآلودگی و گیجی منجر شود.
علائم نارسایی قلبی در زنان
علائم معمول نارسایی قلبی در زنان و مردان شبیه است. اما این بیماری در زنان نگرانکنندهتر از مردان است.دلیل آن هم این است که علائم زنان میتواند گاهی متفاوت باشد. مردان بیشتر به درد قفسه سینه کلاسیک مبتلا میشوند. اما زنان بیشتر احتمال دارد که تظاهرات غیرمعمول داشته باشند برای مثال علائمی مانند تنگی نفس، حالت تهوع و خستگی در زنان بیشتر است. این علائم متفاوت میتواند منجر به تشخیص نادرست در زنان یا تشخیص اشتباه شود. در بسیاری از موارد، بیماری قلبی زنان بهعنوان مشکلات گوارشی یا اضطراب طبقهبندی میشود. زنان همچنین، اغلب به دلیل انکار، شرم یا خجالت علائم خود را نادیده میگیرند و همه اینها سبب میشود که خطرات برای آنها بیشتر شود. ما در اینجا علائمی که در زنان بیشتر از مردان دیده میشود، آوردهایم:
- خستگی: زنان مبتلا به نارسایی قلبی ممکن است دچار خستگی غیرعادی یا کاهش سطح انرژی شوند.
- تنگی نفس: سختی تنفس بهخصوص در حین فعالیت بدنی یا در حالت درازکشیدن در زنان بیشتر از مردان است.
- ناراحتی قفسه سینه: درد یا ناراحتی قفسه سینه ممکن است در زنان متفاوت از مردان ظاهر شود. زنان ممکن است آن را بیشتر بهعنوان یک احساس درد تیز یا سوزش توصیف کنند.
- اختلالات خواب: مشکل در خواب یا بیدارشدن مکرر در طول شب به دلیل تنگی نفس یا علائم دیگر در زنان بیشتر است.
- تورم: احتباس مایعات ناشی از عدم گردش مناسب خون، منجر به تورم، بهویژه در مچ پاها میشود.
- کاهش تحمل ورزش: زنان مبتلا به نارسایی قلبی، نمیتوانند به خوبی فعالیت کنند.
- علائم گوارشی: علائمی مانند حالت تهوع، ناراحتی شکمی یا احساس پری ممکن است در زنان بیشتر دیده شود.
- آشفتگی ذهنی: اختلال در عملکرد شناختی، سردرگمی، یا مشکل در تمرکز، در زنان بیشتر است
- تپش قلب: آگاهی از ضربان قلب سریع یا نامنظم را تپش قلب میگویند. زنان بیشتر از مردان این حالت را گزارش میکنند.
علت نارسایی قلبی
ما در اینجا علت نارسایی قلبی را به دو دسته علل نارسایی قلبی راست و چپ تقسیمبندی کردهایم.
علت نارسایی قلبی سمت چپ
علت این نوع نارسایی قلبی موارد زیر است:
- بیماری عروق کرونر: این مشکل زمانی رخ میدهد که در آن رگهای خونی که به ماهیچه قلب، خون میرسانند باریک یا مسدود میشوند و جریان خون به قلب کاهش مییابد. کاهش جریان خون میتواند منجر به آسیب یا ضعیفشدن عضله قلب شود (کاردیومیوپاتی ایسکمیک)، توانایی بطن چپ برای پمپاژ موثر را مختل کرده و در نتیجه سبب نارسایی قلب چپ شود.
- حمله قلبی: حمله قلبی زمانی رخ میدهد که جریان خون به بخشی از عضله قلب نرسید و باعث آسیب به آن ناحیه میشود. بخش آسیبدیده عضله قلب بهدرستی عمل نکرده و بر ظرفیت پمپاژ بطن چپ تأثیر میگذارد.
- فشار خون بالا: فشار خون بالا ، فشار بیشتری به قلب وارد میکند و باعث میشود که برای پمپاژ خون در سراسر بدن سختتر کار کند. با گذشت زمان، افزایش حجم کار قلب میتواند منجر به هیپرتروفی (ضخیمشدن) بطن چپ شود. این مشکل در نهایت منجر به اختلال در پرشدن بطن چپ شده و به نارسایی قلبی کمک میکند.
- بیماری دریچهای قلب: عملکرد نادرست دریچههای قلب (بهعنوان مثال، تنگی آئورت یا نارسایی میترال) میتواند بر جریان خون در حفرههای قلب تأثیر بگذارد. برای مثال وقتی دریچه میترال مشکل دارد، خون از دهلیز به بطن برمیگردد و نمیتواند بهخوبی قلب را ترک کند. جمعشدن خون در قلب چپ، بهتدریج آن را ضعیف کرده و نارسا میکند.
- ریتم غیرطبیعی قلب: ریتم نامنظم قلب، مانند فیبریلاسیون دهلیزی، میتواند هماهنگی طبیعی انقباضات قلب را مختل کند و منجر به پمپاژ ناکارآمد خون شود و نارسایی قلبی ایجاد کند.
- بیماریهایی مانند آمیلوئید و سارکوئید: بیماریهایی که باعث رسوب غیرطبیعی یا التهاب در عضله قلب میشوند (مانند آمیلوئید و سارکوئید) میتوانند در عملکرد طبیعی آن اختلال ایجاد کنند. این بیماریها منجر به سفتی یا آسیب عضله قلب میشوند و بر توانایی بطن چپ برای انقباض و استراحت مناسب تأثیر میگذارند.
علت نارسایی قلبی سمت راست
بیشتر نارساییهای سمت راست قلب بهدلیل نارسایی قلبی سمت چپ رخ میدهد. در این شرایط تمام قلب بهتدریج ضعیف میشود. اما گاهی اوقات نارسایی قلبی سمت راست میتواند ناشی از موارد زیر باشد:
- فشار خون بالا در ریهها: پرفشاری خون ریوی بهافزایش فشار خون در شریانهای ریوی گفته میشود که رگهای خونی هستند که خون را از قلب به ریهها میبرند. بطن راست خون را به ریهها پمپاژ میکند تا اکسیژنرسانی شود، و اگر فشار در شریانهای ریوی بهطور مداوم بالا باشد، بطن راست برای غلبه بر این مقاومت، باید سختتر کار کند. با گذشت زمان، این افزایش حجم کار میتواند منجر به هیپرتروفی بطن راست (ضخیمشدن دیواره بطن راست) و در نهایت نارسایی قلب راست شود.
- آمبولی ریه: آمبولی ریه زمانی رخ میدهد که یک لخته خون به ریهها میرود و یک یا چند شریان ریوی را مسدود میکند. افزایش ناگهانی مقاومت ناشی از لخته میتواند بطن راست را تحت فشار قرار دهد، زیرا بطن تلاش میکند خون را از طریق شریانهای ریوی مسدودشده پمپ کند. این مشکل در موارد شدید میتواند منجر به نارسایی حاد قلب راست شود.
- بیماریهای ریوی مانند بیماری مزمن انسدادی ریه (COPD): بیماریهایی مانند COPD که با برونشیت مزمن یا آمفیزم مشخص میشود، میتواند منجر به انسداد جریان هوا و آسیب به بافت ریه شود. COPD میتواند باعث افزایش فشار شریان ریوی به دلیل عواملی مانند هیپوکسی (سطح پایین اکسیژن) و افزایش مقاومت در ریهها شود. بطن راست باید در برابر این فشار بالا خون را پمپاژ کند، که در نهایت میتواند منجر به نارسایی قلب راست شود.
عوامل خطر نارسایی قلب
بسیاری از عوامل میتوانند خطر نارسایی قلبی را افزایش دهند. برخی از آنها قابلکنترل هستند (مانند سبک زندگی)، اما بسیاری از ریسک فاکتورها از کنترل خارج میباشند (مانند سن، نژاد یا قومیت). اگر بیش از یکی از موارد زیر وجود داشته باشد، خطر نارسایی قلبی افزایش مییابد.
- افزایش سن: افزایش سن میتواند قلب را ضعیف و سفت کند. افراد بالای 65 سال بیشتر در معرض خطر نارسایی قلبی هستند. افراد مسن نیز بیشتر احتمال دارد به سایر بیماریهای مرتبط با نارسایی قلبی مبتلا شوند.
- سابقه خانوادگی: سابقه خانوادگی نارسایی قلبی خطر این بیماری را بیشتر میکند. ژنتیک نیز ممکن است نقش داشته باشد. برخی تغییرات یا جهشها در ژنها میتواند بافت قلب را ضعیفتر یا انعطافپذیرتر کرده و احتمال ابتلا به این عارضه را بیشتر کند.
- عادات بد: سبک زندگی ناسالم، مانند رژیم غذایی ناسالم، سیگارکشیدن، مصرف کوکائین یا سایر مواد مخدر، مصرف زیاد الکل و عدم فعالیت بدنی، خطر نارسایی قلبی را افزایش میدهد.
- بیماریها: بیماریهای قلبی یا عروقی، بیماریهای جدی ریوی یا عفونتهایی مانند HIV یا SARS-CoV-2 خطر ابتلا را افزایش میدهند. این افزایش خطر همچنین، برای مشکلات سلامتی مزمن مانند چاقی، فشار خون بالا، دیابت، آپنه خواب، بیماری مزمن کلیوی، کمخونی، بیماری تیروئید یا اضافه بار آهن نیز صادق است.
- درمانهای سرطان: درمانهای سرطان مانند پرتودرمانی و شیمیدرمانی میتواند به قلب آسیب برساند و خطر ابتلا به نارسایی قلبی را نیز افزایش دهد. فیبریلاسیون دهلیزی، یک نوع رایج از ریتم نامنظم قلب نیز میتواند باعث این مشکل شود.
- نژاد: سیاهپوستان و افراد آفریقاییآمریکایی بیشتر از سایر نژادها به نارسایی قلبی مبتلا میشوند. مشکل آنها جدیتر است و این بیماری را در سنین پایینتر تجربه میکنند.
- جنس: نارسایی قلبی در مردان و زنان شایع است؛ اگرچه مردان اغلب در سنین پایینتر از زنان دچار نارسایی قلبی میشوند. زنان معمولاً نارسایی قلبی با کسر جهشی حفظشده (HFpEF) دارند، یعنی نوعی از نارسایی قلبی که قلب با خون کافی پر نمیشود. مردان بیشتر احتمال دارد نارسایی قلبی با کاهش کسر جهشی (HFrEF)، [DEF] داشته باشند. زنان اغلب علائم بدتری نسبت به مردان دارند.
عوارض نارسایی قلب
نارسایی قلبی، علاوهبر اینکه خودش مشکلساز است، میتواند مشکلات بعدی را ایجاد کرده و وضعیت فرد را بهتدریج وخیمتر کند. برخی از این عوارض بهشرح زیر هستند:
آریتمی (ضربان قلب نامنظم)
نارسایی قلبی میتواند سیستم الکتریکی قلب را مختل کرده و منجر به ریتم غیرطبیعی قلب یا آریتمی شود. این مشکل میتواند ناشی از ضعف توانایی قلب برای حفظ ضربان منظم باشد.
ایست قلبی (Cardiac Arrest)
نارسایی شدید قلبی میتواند خطر ایست قلبی و ازدستدادن ناگهانی عملکرد قلب را افزایش دهد. اگر توانایی پمپاژ قلب بهشدت کاهش یابد، ممکن است قلب بایستد.
تاکی کاردی (افزایش ضربان قلب)
قلب ممکن است بهکاهش بازده پمپاژ، با ضربان سریعتر (تاکی کاردی) پاسخ دهد تا کاهش برون ده قلبی را جبران کرده و خون کافی به قسمتهای مختلف بدن برساند.
کمخونی (Anemia)
نارسایی قلبی میتواند با اختلال در تولید گلبولهای قرمز خون در مغز استخوان به کمخونی کمک کند. اکسیژنرسانی ناکافی به بافتها میتواند ناشی از نارسایی قلبی و کمخونی باشد.
تنگی نفس (Dyspnea)
تنگی نفس یکی از علائم شایع نارسایی قلبی است و به دلیل تجمع مایع در ریهها رخ میدهد و تنفس را دشوار میکند. این تجمع مایع نتیجه ناتوانی قلب در پمپاژ موثر خون است.
آسیب کبدی (Liver Damage)
احتقان و تجمع در سیستم گردش خون ناشی از نارسایی قلبی میتواند منجر به احتقان و آسیب کبد شود. کبد ممکن است بزرگ شده و در انجام وظایف خود کمتر موثر باشد.
ارتوپنه (Orthopnea)
همانطور که گفتیم، نارسایی قلبی میتواند سبب مشکل در تنفس در حالت دراز کشیده شود. این عارضه بهعلت احتباس مایع در ریهها است. در این شرایط بیمار هنگام نشستن یا ایستادن راحتتر نفس میکشند.
آمبولی ریه (Pulmonary Embolism)
راکدشدن جریان خون در سیاهرگها به دلیل نارسایی قلبی، خطر لختهشدن خون را افزایش میدهد. اگر یک لخته به ریهها برود، میتواند باعث آمبولی ریه شود که یک مشکل بالقوه تهدیدکننده زندگی است.  بیشتر بخوانید:۱۰ علت ورم پای راست که باید بدانید
بیشتر بخوانید:۱۰ علت ورم پای راست که باید بدانید
آنژین (Angina)
خونرسانی ناکافی به عضله قلب به دلیل نارسایی قلبی میتواند منجر به آنژین صدری، درد قفسه سینه یا ناراحتی ناشی از کاهش اکسیژنرسانی به قلب شود.
آسیت (جمع شدن مایعات در شکم)
نارسایی قلبی میتواند منجر به احتباس مایعات در سراسر بدن از جمله شکم شود که آسیت نام دارد.
خستگی (Fatigue)
کاهش برونده قلبی و اکسیژنرسانی ناکافی به بافتها میتواند به خستگی در افراد مبتلا به نارسایی قلبی کمک کند.
اختلال در عملکرد کلیه (Impaired Kidney Function)
کلیهها برای فیلترکردن مواد زائد از بدن به جریان خون کافی متکی هستند. در نارسایی قلبی، کاهش جریان خون میتواند منجر به اختلال در عملکرد کلیه شود که بهعنوان سندرم کاردیورینال (cardiorenal syndrome) شناخته میشود.
ضربان قلب نامنظم (Irregular Heartbeat)
در نتیجه اختلال در سیستم الکتریکی در قلب، ضربان قلب نامنظم یا آریتمی ممکن است رخ دهد.
مشکلات ریوی (Lung Problems)
تجمع مایع در ریهها (ادم ریوی) یکی از عوارض شایع نارسایی قلبی است که منجر بهعلائم تنفسی و افزایش حساسیت به عفونتهای ریوی میشود. توجه به این نکته ضروری است که عوارض ذکرشده میتوانند از نظر شدت متفاوت باشند و ممکن است برای مدیریت موثر به مداخلات پزشکی خاصی نیاز داشته باشند. مدیریت عوارض نارسایی قلبی اغلب شامل ترکیبی از داروها، اصلاح شیوه زندگی و در برخی موارد مداخلات جراحی است.
نارسایی قلبی چگونه تشخیص داده میشود؟

نارسایی قلبی با ترکیبی از روشهای زیر تشخیص داده میشود:
- تاریخچه و معاینه فیزیکی
- تستهای آزمایشگاهی
- رادیوگرافی قفسه سینه
- الکتروکاردیوگرافی
تاریخچه و معاینه فیزیکی
بیماران مبتلا به نارسایی قلبی هنگام ورزش دچار تنگی نفس، خستگی، ضعف عمومی و احتباس مایعات، همراه با تورم محیطی یا شکمی و احتمالاً ارتوپنه میشوند. تقریباً همه بیماران مبتلا به نارسایی قلبی در هنگام فعالیت تنگی نفس دارند. وجود صدای سوم قلب (گالوپ پرشدن بطن) نشانه افزایش فشار انتهای دیاستولیک بطن چپ و کاهش LVEF است. وجود اتساع ورید ژوگولار، ریفلاکس کبدی، رایلهای ریوی و ادم محیطی حفرهای نیز نشاندهنده اضافه بار حجمی است و احتمال تشخیص نارسایی قلبی را افزایش میدهد.
تستهای آزمایشگاهی
سطوح BNP و pro-BNP N ترمینال (قطعه N ترمینال غیرفعال پیشساز BNP) را میتوان برای ارزیابی بیماران مبتلا به تنگی نفس از نظر ابتلا به نارسایی قلبی استفاده کرد. BNP توسط دهلیزها و بطنها در پاسخ به کشش یا افزایش کشش دیواره، ترشح میشود. سطوح BNP 25 پیشبینیکننده قوی مرگومیر در دو تا سه ماه است؛ بهویژه زمانی که سطح BNP بیشتر از 200 pg در میلیلیتر باشد.
رادیوگرافی قفسه سینه
رادیوگرافی قفسه سینه باید در ابتدا برای ارزیابی نارسایی قلبی انجام شود زیرا میتواند علل ریوی تنگی نفس (مانند پنومونی، پنوموتوراکس، توده) را رد کند. احتقان ورید ریوی و ادم بینابینی در رادیوگرافی قفسه سینه در بیمار مبتلا به تنگی نفس، تشخیص نارسایی قلبی را محتملتر میکند.
الکتروکاردیوگرافی
الکتروکاردیوگرافی (ECG) برای شناسایی علل دیگر در بیماران مشکوک به نارسایی قلبی مفید است. تغییراتی مانند بلوک شاخه چپ، هیپرتروفی بطن چپ، انفارکتوس حاد یا قلبی میوکارد، یا فیبریلاسیون دهلیزی را میتوان با این روش شناسایی کرد. همچنین، ممکن است نیاز به بررسی بیشتر با اکوکاردیوگرافی، تست استرس یا مشاوره قلب و عروق باشد. مجموعی از عوامل فوق به متخصص قلب و عروق کمک میکند که نارسایی قلبی و شدت آن را در بیمار تشخیص دهد.
طول عمر بیماران نارسایی قلبی
عوامل زیادی میتواند بر امید به زندگی افراد مبتلا به نارسایی احتقانی قلب تأثیر بگذارد، مانند سن، مرحله بیماری و قدرت عملکرد قلب آنها. CHF یک بیماری مزمن و پیشرونده است که بر توانایی قلب برای پمپاژ خون در سراسر بدن تأثیر میگذارد. بهطور کلی، طبق یک بررسی سیستماتیک و متاآنالیز معتبر در سال 2019، بیش از نیمی از افراد مبتلا به CHF به مدت 5 سال پس از تشخیص زنده میمانند. حدود 35 درصد به مدت 10 سال زنده میمانند. بسیاری از مشکلاتی که قلب را تضعیف میکند میتواند در پیشروی این بیماری و طول عمر افراد مبتلا نقش داشته باشد. برخی از این عوامل به شرح زیر هستند:
- حمله قلبی
- بیماری عروق کرونر قلب
- بیماری قلبی مادرزادی
- بیماری دریچه قلب
- فشار خون بالا
- التهاب یا آسیب به عضله قلب
- مصرف مواد مخدر، از جمله داروهای تجویزی و تفریحی
یک مطالعه مروری دیگر که در سال 2017 منتشر شد، طول افراد مبتلا به CHF را با افراد معمول که به کلینیک سرپایی مراجعه میکردند بررسی کرد. نتایج بقای افراد مبتلا به بیماری احتقانی قلب بهشرح زیر است:
- 80-90٪ پس از یک سال، در مقایسه با 97٪ در جمعیت عمومی
- 50 تا 60 درصد در سال پنجم، در مقایسه با 85 درصد در جمعیت عمومی
- 27 درصد تا سال 10، در مقایسه با 75 درصد در جمعیت عمومی
پیشگیری از نارسایی قلب
همه علل نارسایی قلبی قابل پیشگیری نیستند، اما برخی از آنها را میتوان کنترل کرد. بهترین راه برای پیشگیری از نارسایی قلبی، پیشگیری از بیماری عروق کرونر قلب و حمله قلبی است. برای بهبود سلامت و کاهش خطر بیماری قلبی، اقدامات زیر بسیار موثر هستند:
- ترک سیگار
- رژیم غذایی سالم
- مدیریت کلسترول و فشار خون
- فعالیت بدنی منظم
- حفظ وزن سالم
- کاهش استرس
- حفظ سلامت روانی
برای درمان نارسایی قلب به کدام دکتر مراجعه کنیم؟
تنها پزشکی که صلاحیت لازم برای درمان نارسایی قلب را دارد، متخصص قلب و عروق یا همان کاردیولوییست (cardiologist) است. اگر احتمال میدهید که به این عارضه مبتلا هستید، حتما لازم است تحت نظر متخصص قلب باشید.
آیا نارسایی قلبی درمان میشود؟
هیچ درمانی برای معکوسکردن یا درمان نارسایی قلبی وجود ندارد، اما برخی از درمانها به افراد مبتلا کمک میکنند تا پیشرفت بیماری را تعویق انداخته و عمر طولانیتری کنند. برخی از درمانهایی که به این منظور در نظر گرفته میشوند، شامل موارد زیر هستند.
تغییر سبک زندگی
حفظ یک سبک زندگی سالم برای کمک به مدیریت نارسایی قلبی بسیار مهم است. سبک زندگی سالم شامل موارد زیر است
- مدیریت تعادل مایعات: میزان مایعات مصرفی باید کنترل شود و در صورت تجویز پزشک از داروهای ادرارآور استفاده گردد. بیمار نباید بیش از 2 نوشیدنی حاوی کافئین در روز بنوشد.
- محدودکردن مصرف نمک: نمک باعث میشود بدن مایعات را حفظ کند، بنابراین لازم است غذاهای بیمار کمنمک بوده و نمک اضافی روی غذا پاشیده نشود.
- ترک سیگار: دود سیگار به دیواره شریانها آسیب میزند و میزان اکسیژن خون را کاهش میدهد.
- محدودکردن مصرف الکل: الکل میتواند به قلب آسیب برساند. اگر نارسایی قلبی ناشی از الکل باشد، نوشیدن باید بهطور کامل متوقف گردد.
داروها
داروهایی که در این عارضه تجویز میشوند، پیشرفت بیماری را تعویق انداخته و احتمال بستریشدن در بیمارستان را کاهش میدهد. این داروها شامل موارد زیر هستند.
- داروهایی برای کاهش فشار خون و کاهش فشار بر قلب، مانند مهارکنندههای ACE و مسدودکنندههای گیرنده آنژیوتانسین II (ARBs)
- بلوکرهای بتا که به قلب کمک میکنند تا آهستهتر و قویتر خون را پمپاژ کند.
- آنتاگونیستهای آلدوسترون برای کمک به کنترل فشار خون
- دیورتیکها برای کمک به کاهش تجمع مایعات که منجر به تورم در بدن میشود.
- در صورت داشتن آنژین صدری، داروهای مربوط به این عارضه نیز تجویز میشود.
سایر درمانها
در برخی موارد، ممکن است لازم باشد برخی از دستگاههای خاص با استفاده از جراحی در سینه بیمار کار گذاشته شوند تا عملکرد قلب را بهبود دهند. همچنین، ممکن است برخی از انواع جراحی لازم باشد.
- دفیبریلاتور قلبی قابل کاشت (ICD): an implantable cardioverter defibrillator جعبه کوچکی است که ریتمهای غیرطبیعی قلب را شناسایی و تصحیح میکند.
- ضربانساز: pacemaker دستگاه کوچکی که قلب را به صورت الکتریکی تحریک میکند تا ریتم منظم خود را حفظ کند.
- جراحی بای پس (جراحی بای پس عروق کرونر): این جراحی، با تعویض عروق کهنه قلب، جریان خون را به قلب بهبود میبخشد.
- پیوند قلب: برای برخی از افراد مبتلا به نارسایی شدید قلبی، تنها گزینه، ممکن است پیوند قلب باشد. پس از پیوند قلب، باید بیمار از داروهای ضد ردشدن پیوند بهشکل مادامالعمر استفاده کرده و سبک زندگی سالمی داشته باشد.
عوامل موثر بر بقا
برخی از عواملی که ممکن است بر میزان بقای فرد تأثیر بگذارد عبارتند از سن، جنس، تحمل ورزش و سایر بیماریها. ما در اینجا این عوامل را بررسی میکنیم.
سن
نارسایی قلبی معمولاً افراد مسن (میانسال و مسن) را دچار میکند. یک کارآزمایی بالینی نرخ بستریشدن در بیمارستان را برای گروههای سنی مختلف مبتلا به نارسایی قلب، از سن 20 سالگی تا 65 سالگی و بالاتر بررسی کرد. این مطالعه نشان داد که میزان مرگ و میر برای بیماران در گروه سنی 20 تا 44 کمتر است.
جنس
زنان مبتلا به CHF زمانی طولانیتری از مردان عمر میکنند، البته اگر علت نارسایی قلبی آنها ایسکمی نباشد. در واقع، زنان مبتلا به این نوع نارسایی قلبی شانس بیشتری برای زندهماندن نسبت به مردان دارند. سایر مسائل بهداشتی که بر بقای زنان مبتلا به نارسایی قلبی، بهویژه پس از یائسگی تأثیر میگذارد، عبارتند از:
- فشار خون بالا
- شرایط دریچه قلب
- دیابت
- بیماری عروق کرونر
تحمل ورزش
تحمل کم ورزش یک علامت کلیدی در CHF است که با کیفیت پایین زندگی و افزایش میزان مرگ و میر همراه است. عدم تحمل ورزش به این معنی است که مقدار اکسیژن، کاهش یافته و محدود است و بههمین دلیل فرد نمیتواند یک تمرین شدید را تحمل کند. همچنین، به این معنی است که بیمار توانایی محدودی برای انجام هرگونه فعالیت بدنی دارد. عوامل دیگری مانند کمخونی، چاقی و هرگونه اختلال عضلانی یا استخوانی نیز در تحمل کلی ورزش نقش دارند. نرخ بقای سه ساله برای افراد مبتلا به CHF که تحمل ورزش آنها کاهش یافته است 64٪ است. در مقابل 97٪ کسانی که تحمل ورزش معمولی دارند، سه سال زنده میمانند.
دیابت
دیابت نوع 2 عاملی است که خطر مرگ و میر را در افراد مبتلا به CHF افزایش میدهد. تحقیقات نشان داده است که احتمال ابتلا به CHF در افراد مبتلا به دیابت، دو تا چهار برابر بیشتر از افراد بدون دیابت است. 47 درصد از افراد مبتلا به نارسایی قلبی نیز دیابت دارند و بسیاری از افراد مبتلا به CHF مبتلا به دیابت هستند که شناسایی نشده و تشخیص داده نشده است.
بستریشدن در بیمارستان
نارسایی قلبی که نیاز به بستریشدن در بیمارستان دارد با نتایج ضعیف همراه است. افرادی که چندینبار در بیمارستان بستری شدهاند، اغلب دارای سایر مشکلات پزشکی جدی هستند و در معرض خطر بیشتری برای مرگ هستند، به ویژه مرگ ناشی از علل قلبی عروقی.
کسر خروجی (Ejection Fraction)
کسر خروجی درصد خونی را که در هر بار انقباض قلب توسط بطن چپ پمپاژ میشود را اندازه گیری میکند. کیفیت این عملکرد برای طبقهبندی انواع مختلف نارسایی قلبی استفاده میشود. نرخ کسر جهشی 40٪ یا کمتر ممکن است نشاندهنده نارسایی قلبی یا کاردیومیوپاتی باشد.
آیا نارسایی قلبی خطرناک است؟
بله، نارسایی قلبی یک مشکل پزشکی جدی و بالقوه تهدیدکننده زندگی است. دلایلی که سبب میشود این عارضه خطرناک باشد، بهشرح زیر هستند:
- کاهش گردش خون: نارسایی قلبی توانایی قلب برای پمپاژ موثر خون را بهخطر میاندازد. این مشکل میتواند منجر به کاهش گردش خون در اندامها و بافتهای حیاتی شده و بر عملکرد آنها تأثیر بگذارد. در این شرایط اندامهای حیاتی آسیب دیده و منجر به مرگ بیمار میشود.
- علائم و کیفیت زندگی: نارسایی قلبی با علائمی مانند تنگی نفس، خستگی، تورم و عدم تحمل ورزش همراه است. این علائم میتواند بهطور قابل توجهی بر کیفیت زندگی و فعالیتهای روزانه فرد تأثیر بگذارد.
- عوارض: نارسایی قلبی میتواند منجر به عوارض مختلفی از جمله آریتمی، ادم ریوی (جمعشدن مایع در ریهها)، اختلال عملکرد کلیه و احتقان کبد شود. این عوارض میتوانند شدت بیماری را تشدید کنند و خود سبب مرگ شود.
- افزایش خطر بستریشدن در بیمارستان: افراد مبتلا به نارسایی قلبی به دلیل تشدید علائم، عفونت یا سایر عوارض در معرض خطر بستریشدن در بیمارستان هستند. بستریشدن در بیمارستان میتواند با افزایش عوارض و مرگ و میر همراه باشد.
- خطر مرگ و میر: نارسایی قلبی با افزایش خطر مرگ و میر مرتبط است. شدت نارسایی قلبی و وجود برخی عوامل خطر، مانند سن بالاتر، بیماریهای همراه، و درمان تاخیری یا ناکافی، میتواند در افزایش خطر مرگ نقش داشته باشد.
آیا نارسایی قلبی باعث مرگ میشود؟
بله، نارسایی قلبی میتواند منجر به مرگ شود؛ به خصوص اگر بهطور موثر مدیریت نشود یا اگر عوارض شدید گردد. نارسایی قلبی خود یک بیماری جدی است، اما خطر مرگ و میر تحت تأثیر عوامل مختلفی از جمله علت زمینهای مشکل، درجه اختلال عملکرد قلب و وجود سایر مشکلات پزشکی و اثربخشی درمان است. در اینجا برخی از عواملی که احتمال مرگ در افراد مبتلا به نارسایی قلبی را بیشتر میکند، آورده شده است:
- عوارض: عوارضی مانند آریتمی، ادم ریوی، اختلال عملکرد کلیه، احتقان کبد و تشکیل لخته خون میتوانند سبب مرگ شوند.
- کاهش برونده قلبی: ناتوانی قلب در پمپاژ موثر خون میتواند منجر بهکاهش گردش خون به اندامهای حیاتی، آسیب و مرگ شود.
- شدت نارسایی قلبی: شدت نارسایی قلبی بر اساس طبقهبندی انجمن قلب نیویورک (NYHA) مشخص میشود و از کلاس I (خفیف) تا کلاس IV (شدید) متغیر است. افرادی که در مراحل پیشرفتهتری از نارسایی قلبی قرار دارند در معرض خطر بیشتری برای مرگ و میر هستند.
سخن آخر
نارسایی قلبی یک مشکل پزشکی پیچیده و جدی است که نیاز به توجه و مدیریت دقیق دارد. اگرچه این عارضه چالشهای زیادی را برای زندگی بیمار ایجاد میکند، اما پیشرفتهای علم پزشکی مداخلات موثری را برای کسانی که با این شرایط زندگی میکنند، ارائه میدهد. تشخیص به موقع و درمان مناسب میتواند بهطور قابل توجهی نتایج را بهبود بخشد و کیفیت زندگی را افزایش دهد. کنترل نارسایی قلبی نیاز به یک رویکرد جامع مراقبتهای بهداشتی دارد؛ رویکردی که نه تنها جنبههای فیزیکی این بیماری را در نظر میگیرد، بلکه تأثیر عاطفی و اجتماعی آن را نیز در نظر میگیرد. با ایجاد یک محیط حمایتی و مشارکتی، میتوان به بیمار کمک کرد که مدت طولانیتری زنده بماند.
